Содержание
Что такое яичко, рак яичек?
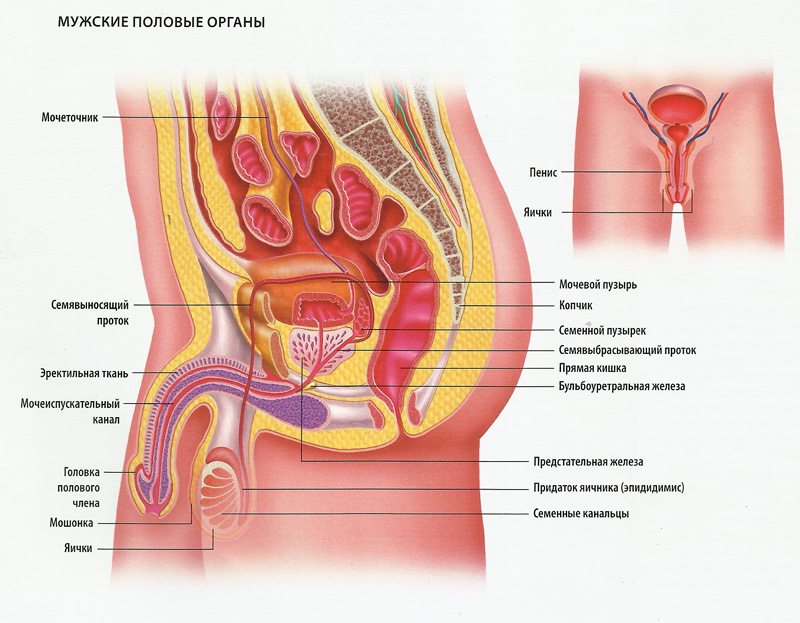
Яички или семенники (testis) — это уплощенные с боков эллипсоидной формы мужские половые органы, располагаемые внизу мошонки. Яички продуцируют тестостерон и формируют сперматозоиды. Придатки яичек проводят сперматозоиды в семявыносящий проток и способствуют их дозреванию.
Рак яичка – что это? Если в половой железе развивается онкогенная клетка и вырастает в опухоль разных размеров, диагностируют рак яичка у мужчин. Заболеть могут люди от младенческого возраста до преклонного, но чаще – мужчины 15-40 лет.
Как устроено яичко? Яички удерживают на весу семенные канатики с расположением левого немного ниже правого. Каждое яичко имеет придаток на заднем крае (epididymis) и примерные размеры: длину — 4,5 см, ширину – 3 см и толщину – 2 см.
Мужская половая система
Паренхима яичек покрыта плотной белочной оболочкой из соединительной ткани. От нее отходят в паренхиму перегородки. За счет радиального расположения перегородок на переднем крае и направления их боковых поверхностей кзади, каждое яичко разделяется на 100-250 долек.
Дольки наделены собственными извитыми семенными канальцами. Их выстилает сперматогенный эпителий. Он состоит из Сертоли – клеток, на которых происходит развитие мужских половых клеток – сперматозоидов.
Влагалищная оболочка покрывает яичко и его придаток. При этом образуется замкнутая серозная полость. Яички, как интраперитонеальные органы (расположенные внутри брюшины) покрывает висцеральная пластина, переходящая в париетальную по заднему краю.
Белочная оболочка с висцеральной пластиной по заднему краю сращиваются прочно, но при переходе на придаток у нее остается свободный участок для вхождения в железу сосудов и нервов. Вырабатывается тестостерон клетками Лейдига, расположенными между канальцами паренхимы яичек.
Основная масса путей, выносящих семя, образуется придатком яичка – узким длинным парным образованием, расположившимся по заднему краю железы.

Придаток яичка
Придаток состоит из частей:
- верхней – головки;
- средней – тела;
- нижней – хвоста.
Хвост входит в канал придатка, переходящий в проток, который непосредствен и выносит семя.
Причины возникновения рака яичек у мужчин. Кто относится к группе риска?
Причины рака яичка у детей связаны в 90% случаев с малигнизацией доброкачественной тератомы эмбриона. У мужчин старшего возраста – с эндокринными заболеваниями (гипогонадизмом или гинекомастией) и травмами мошонки, а также с факторами, на фоне которых у мужчин может развиваться рак.
Факторы риска заболевания бывают обширными и разнообразными. Болезнь может быть спровоцирована:
- врожденным состоянием – крипторхизмом, т.е. неопущении одного или обоих яичек в мошонку;
- наследственным фактором – при болезни деда, отца или брата раком яичка;
- бесплодием и травмами:
- недоразвитием одного или обоих яичек (маленькие размеры, консистенция ткани слишком мягкая или плотная) или наличием врожденных включений рубцовой ткани;
- удалением одного яичка с раковой опухолью;
- раком мочевого пузыря, мочеиспускательного канала и иной зоны пениса, карциномой in situ;
- наличием синдрома Кляйнфельтера;
- радиационным облучением;
- переохлаждением и воспалительными процессами (детским орхитом);
- осложнениями яичек после детской «свинки»;
- инфекциями и вирусами, включая ВИЧ;
- принадлежностью к европейской расе. В отличие от негроидной расы, светлокожие люди не имеют повышенного иммунитета от рака тестикулы;
- вредным образом жизни: алкоголизмом, повышенной дозой никотина, марихуаны, употреблением наркотиков;
- вредным влиянием внешней среды на жизнедеятельность половых клеток;
- длительным воздействием химических веществ, что привело к химическому канцерогенезу – сложному многоступенчатому процессу образования опухоли за счет поражения генов и эпигенетических изменений.
Виды, типы рака яичек у мужчин
Рак яичек имеет разнообразную морфологическую структуру: тип и форму клеток.
Чаще всего встречается следующие типы раковой опухоли:
- семиномная: появляется с одной стороны, как безболезненное увеличение яичка, медленно растет, не прорастает в другие органы и не метастазирует;
- несеминомная: растет и метастазирует, образуя вторичный очаг в органах, расположенных близко и на периферии;
- сотовая: опухоль Сертоли-Лейдига – встречается в 1-3% всех случаев;
- лимфома: встречается такой рак яичка в 4% всех случаев.
Информативное видео: рак яичек у мужчин и мальчиков
Характерные симптомы недуга
Первые симптомы рака яичек у мужчин проявляются некоторым новообразованием: уплотнением, узелком в мошонке. Мужчина может выявить его случайно или при самостоятельном обследовании мошонки.
Явно указывают на рак яичек у мужчин симптомы, характерные появлением:
- значительного увеличения желез груди – гинекомастии;
- чувства тяжести и тупых болей в нижней части живота, мошонке;
- болей в области спины, что может являться единственным симптомом, указывающим на метастазы;
- округлых уплотнений и изменений размеров (отека) яичка, ассиметричного увеличения мошонки;
- утомляемости, слабости, субфебрильной температуры на фоне потери веса за счет тошноты, кахексии и отсутствия аппетита;
- одышки, кашля и болей в печени;
- сниженного либидо, импотенции.
При негерминогенных формах рака у мальчиков проявляется дисгормональная симптоматика за счет развития гинекомастии, преждевременной маскулинизации: гипертрихоза (излишнего роста волос), мутации голоса, макрогенитоксомии, частых эрекций.

Увеличение либо диформация яичка, является характерным симптомом недуга
Важно! При выявлении безболезненного узелка или небольшого отека мошонки или плотного участка следует сразу же обращаться к врачу. Раннее лечение поможет спасти жизнь.
В 10% могут указывать на рак яичка у мужчин симптомы, связанные с отдаленными метастазами. Так, при наличии многочисленных метастаз в лимфатических узлах брюшины, происходит сдавливание мочеточников. За счет этого нарушается нормальный отток мочи, начинается острая форма пиелонефрита или гидронефроза.
При прорастании метастаз в шейные лимфоузлы, будут сдавливаться верхние дыхательные пути, появится одышка или кашель. Если они появляются в легких – нарушается правильная дыхательная функция.
Метастазы в головном мозге приводят к явным изменениям психики и некоторым неврологическим нарушениям: парезам или параличам.
При поражении костной системы метастазами могут появляться множественные переломы и болевые синдромы.
Диагностика рака яичек
При определении диагноза учитываются признаки рака яичек у мужчин, жалобы, анамнез жизни (наличие перенесенных заболеваний, оперативных вмешательств, травм), наследственный фактор и пальпация лимфатических узлов, брюшины и мошонки, паха, надключичной области и грудных желез, чтобы выявить гинекомастию.

Как диагностировать рак яичка?
Инструментальная диагностика рака яичек, а также всех жизненно важных органов для обнаружения отдаленных метастазов проводится:
- УЗИ ( ультразвуковым исследованием) мошонки для получения изображения изменений органов внутри нее. Определяется локализация рака, его величина и степень инвазии в яичке, а также исключается (или подтверждается) прорастание опухоли в контралатеральную железу.
- Методом диафаноскопии – просвечиванием источником света мошонки для дифференцирования от опухоли кисты придатка яичка, гидроцеле и сперматоцеле.
- КТ брюшины, пространства за ней и грудной клетки для послойного изображения органов при метастазах;
- МРТ (магнитно-резонансной томографией) для дифференцирования семиномы и видов несеминомы.
- ПЭТ – позитронно-эмиссионной томографией, способной диагностировать рак на ранних стадиях, провести дифференцирование жизнеспособной опухоли от склерозированной ткани. В организм вводят безвредную радиоактивную глюкозу, которую перерабатывают все клетки. При наличии повышенных обменных процессов в раковых клетках, больше воспринимается глюкозы. Сканер их фиксирует и отображает на снимках. Благодаря ПЭТ подбирается наиболее целесообразная форма терапии, поскольку она может распознавать метастазы.
- Забрюшинной лимфоденэктомией больным с наличием больших остаточных опухолевых масс, вовлекающих магистральные сосуды. Ее проводят после ангиографических исследований: аортографии, нижней одно- и двухпроекционной кавографии.
Как определить рак яичек в сложных случаях? Выполняется открытая аспирационная биопсия посредством пахового доступа и цитологически (морфологически) исследуется пунктат, хотя это может привести к возникновению имплантационных метастазов. Если при срочном исследовании биоптата подтверждается рак, то половую железу и семенной канатик удаляют сразу же методом орхифуникулэктомии.
Также исследуют для подтверждения диагноза «рак яичка»: общий анализ крови(для выявления маркеров рака) и спермы с гормональной регуляцией сперматогенеза. По сывороточным маркерам определяют стадирование и прогнозируют излечивание рака половой железы.
Тремя основными показателями АФП, бета-ХГЧ и ЛДГ можно подтвердить рак яичек, симптомы и признаки, поскольку на опухоль указывает:
- повышенное содержание альфа-фетопротеина (АФП);
- синтез опухолями хорионического гонадотропина (b-ХГЧ);
- лактатдегидрогеназа (ЛДГ) – фермент, способствующий окислению глюкозы и образованию и накапливанию в тканях молочной кислоты при росте опухолей.
Еще исследуется уровень ПЩФ – плацентарной щелочной фосфатазы. Увеличенный уровень маркеров показывает наличие рака в 51%, но при отрицательном результате не исключается появлением опухоли.
Информативное видео: как определить рак яичек?
Стадии злокачественного процесса — классификация
Наиболее распространенной классификацией выделяется 3 стадии рака яичка с метастазами. Третью стадию подразделяют на подстадии: А, В и С, где учитывается распространенность метастазов и уровень маркеров рака.
Международной классификацией TNM выделяются 4 стадии рака яичек в соответствии с очагом опухоли:
- Т1 в белочной оболочке без деформации яичка;
- Т2 увеличивается пораженная тестикула, яичко деформировано;
- Т3 опухоль затронула придаток;
- Т4 опухоль вышла за пределы яичка.
Лимфатические узлы с метастазами оцениваются тремя стадиями:
- N0 метастазы не определяются;
- N1 метастазы обнаружены рентгенологическим (радиоизотопным) исследованием;
- N2 можно определить метастазы пальпированием;
- М0 отдаленные метастазы отсутствуют;
- М1 отдаленные метастазы определены.
Чтобы назначить схему лечения и прогнозировать выживаемость учитывают тип клеток, которые образует злокачественная опухоль:
- семиному (образуют клетки, вырабатывающие сперматозоиды);
- несименому (образуют прочие клетки).
Несеминомы разделяются на опухоли:
- эмбриональный рак;
- мешок желточный;
- тератому;
- хориокарциному;
- полиэмбриому.
- Стадия 1
Опухоль не выходит за пределы яичка, нет метастазов, повреждений лимфоузлов и других органов. Ее удаляют без сохранения яичка. При необходимости проводят терапию медикаментами, лучевую терапию и химиотерапию до операции, чтобы уменьшить размеры опухоли.
При несименомной опухоли возможно удаление лимфатических узлов брюшной полости в связи с высоким риском прогрессирования болезни.
- Стадия 2
При развитии рака на 2-й стадии происходит поражение забрюшинных и парааортальных лимфоузлов и прорастание метастаз. На 2-й стадии проводят оперативное лечение с удалением яичка и, при необходимости, пораженных лимфоузлов. Проводится в обязательном порядке химиотерапия (3-4 курса), либо облучение.
- Стадия 2
На 3-й стадии происходит поражение метастазами отдаленных лимфоузлов, тканей и внутренних органов. Исходя из уровня маркеров и состояний органов, затронутых метастазами, определяют подстадии:
- 3А – при повреждении лимфоузлов средостения, расположенных между легкими и/или самих легких;
- 3В – при образовании метастаз в легких, удаленных лимфоузлах и умеренно высоком уровне маркеров;
- 3С – при высоком уровне маркеров и распространении метастаз во внутренние органы, например, печень и головной мозг.
- Стадия 4
К 4-й стадии относят стадию 3С, назначают операцию: радикальную орхиэктомию (удаляют пораженное опухолью яичко). Затем назначают противоопухолевые препараты в сочетании с несколькими курсами химиотерапии. После нее прогноз на выживание составляет около 48%, пациенты живут 5 и более лет.
При больших по размерам метастазах (от 3 см), их также удаляют. Чтобы их вовремя обнаружить, пациенты проходят частые тщательные обследования.
Статистика распространенных форм опухолей яичка
Семинома яичка. Встречается 35% заболеваний герминогенными опухолями яичка, классическими семиномами – 85% в возрасте 30-40 лет. Секреция гонадотропина хорионического выявляется в 10-15%. Анапластической семиномой болеют в 5-10% случаях по сравнению с классической, поскольку она дифференцирована меньше. Но прогноз семином в одной стадии, как анапластической, так и классической, будет одинаковым. Люди старшего возраста (после 50 лет) в 50%-тах случаев заболевают сперматоцитной семиномой.
Эмбриональный рак. На герминогенные опухоли яичка приходится 20% от всех случаев за последний исследуемый период. При выраженном полиморфизме клеток и нечетких границах между ними, частых митозах и выявлении гигантских клеток, расположенных пластами или в виде ацинарных, тубулярных или папиллярных структур, возникновении обширных участков кровоизлияний и некроза диагностируют эмбриональный рак яичка. Прогнозможет быть положительным в 70-85%.
Тератома. Герминальные тератомы составляют 5% и встречаются у людей, начиная от младенческого до преклонного возраста. Опухоль может быть зрелой и незрелой и ее составляют два или три зародышевых листка. Студенистое или слизистое содержимое заполняет полости опухоли разного размера. Реже можно обнаружить созревшие тератомы в виде дермоидных кист.
Хориокарцинома. Выявляется в 1% и менее случаев. Тело опухоли небольшое с кровоизлиянием в центре и оно расположено в толще яичка. Даже первичная опухоль характерна агрессивностью и ранним гематогенным метастазированием.
Желточный мешок. Эндодермальный синус или эмбриональный рак незрелого типа называют часто желточным мешком. Герминогенную опухоль чаще обнаруживают у детей. У взрослых ее сопровождают смешанные герминогенные опухоли. Они секретируют АФП – эмбриональным аналогом альбумина, который образуется в желточном мешке, ЖКТ плода или печени.
При наличии несименомного рака уровень АФП достигает 60%, печеночноклеточного рака – 80%. По его уровню можно оценивать эффективность лечения при наблюдении за больными. При желточном мешке проводится односторонняя овариэктомия и ревизия брюшной полости, чтобы определить морфологическую стадию. В период операции опухоль срочно гистологически исследуют. После операции провидится химиотерапия.
Применяют при лечении схему:
- ВЕР — с использованием блеомицина, этопозида и цисплатина;
- РОМБ-АСЕ – с использованием цисплатина, винкристина, метотрексата, блеомицина, дактиномицина, циклофосфамида, этопозида.
В основном схему применяют при распространении метастазов в легкие и печень, и большом росте смой опухоли.
Полиэмбриома. Встречается редко и состоит из эмбриоидных телец, что напоминают двухнедельные эмбрионы.
Среди герминогенных опухолей на долю смешанных приходится 40%. Тератома сочетается с эмбриональным раком (терато-карциномой) в 25%. На долю смешанных опухолей с элементами семиномы приходится – 6%. Лечение для них проводят как у несеминомных опухолей.
Исследования показали, что больные с наличием односторонней герминогенной опухоли имели во втором яичке в 5% случаев внутриканальцевую герминогенную опухоль (рак in situ). Это в 2 раза чаще, чем первичные опухоли с двусторонним поражением яичек. Как развивается клинически внутриканальцевая герминогенная опухоль яичка до конца не изучено. Встречается развитие инвазивных герминогенных опухолей.
Герминогенные опухоли важно разделять на семиномы и несеминомы, чтобы правильно подойти к их лечению. При этом несеминомы дальше можно не подразделять, это не отразится на схемах лечения.
Методы лечения и прогноз заболевания
При радикальной паховой орхиэктомии определяется гистопатологическая картина. Особенно четко можно увидеть пропорции и состояние гистологических новообразований и сосудистую или лимфатическую инвазию внутри них.
У некоторых пациентов орхиэктомию проводят экономно (частично). При получении необходимой информации во время оперативного вмешательства планируется схема дальнейшего лечения, и точно предсказываются скрытые метастазы в лимфоузлы. С помощью орхиэктомии идентифицируют пациентов с низким риском, у которых в норме рентгенологические и серологические данные и выявлены несименомы. Они будут часто наблюдаться у специалистов с проведением серологических маркеров, рентгена грудной клетки и КТ.
Пациенты с рецидивами семином небольших размеров (15%) проходят лечение облучением, при больших размерах – применяется химиотерапия. Пациенты с рецидивами несемином получают химиотерапию, а иногда адекватной считают отсроченную забрюшинную лимфодиссекцию.
Стандартным лечением семиномы после того, как будет проведена орхиэктомия, считают лучевую терапию с применением 20-40 Гр. Более высокую дозу применяют пациентам с пораженными лимфатическими узлами. Облучается зона парааортальных областей до диафрагмы. Облучение ипсилатеральной подвздошно-паховой области не проводят. Иногда включают средостение и левую надключичную область, что зависит от клинической стадии.
Стандартным лечением несемином является забрюшинная лимфодиссекция, а ранних образований – экономная диссекция с сохранением нервных сплетений.
При несеминомах в 30% случаев обнаруживают при орхиэктомии забрюшинные метастазы в лимфоузлах микроскопического размера. Поэтому применяется забрюшинная лимфодиссекция и химиотерапия с использованием Блеомицина, Этопозидида, Цисплатина. Оптимальную последовательность лечения пока еще не установили.
Лапароскопическую лимфодиссекцию пока еще изучают, поскольку при ее применении нарушается эякуляция. При небольших опухолях и проведении экономной диссекции эякуляция может сохраниться.
Лечение рака яичек у мужчин предусматривает имплантирование во время орхиэктомии косметического тестикулярного протеза – яичка для устранения дефекта мошонки. Подбирают имплантаты индивидуально, чтобы форма, размер и консистенция не отличалась от натурального органа. Материал для импланта используют биополимерный, чтобы он был прочным, не отторгался организмом и не вызывал инфекционные осложнения.
Онкология яичек у мужчин с поражением лимфоузлов, имеющих размер 0,1 см, и метастазах в лимфоузлах, находящихся выше диафрагмы лечится начальной комбинированной химиотерапией, в основе которой находятся препараты платины. Для остальных лимфоузлов применяют операцию. Такое же лечение применяют при висцеральных метастазах.
Семиномные опухоли I стадии — лечение
Метастазы на стадии I могут появиться у 15-20% пациентов. Поражается забрюшинное пространство, развивается рецидив болезни в 9,5%.
Поэтому лечение проводят:
- оперативным вмешательством. Забрюшинную лимфаденэктомию по 1-й стадии не проводят по причине высокого риска рецидивов.
- лучевой терапией:
- за счет радиочувствительности клеток семиномы выполняют адъювантную лучевую терапию парааортальных зон (СОД 20 Гр). При этом снижается частота рецидивов до 1-2%;
- вне области облучения может наблюдаться рецидив болезни наддиафрагмальных лимфоузлов или легких, поэтому применяют адъювантную лучевую терапию при 1-й стадии семиномы яичка, а также при локализации опухоли Т1-Т3 без поражения лимфатических узлов. Если рецидивы в зоне подвздошных лимфоузлов возникают с частотой — 2% при применении облучения на парааортальных зонах, тогда наддиафрагмальные лимфоузлы при 1-й стадии семиномы адъювантной лучевой терапией не лечатся;
- у 60% больных со стороны ЖКТ могут возникнуть осложнения средней степени, при этом пациенты выживают и не имеют рецидивов в течение 5 лет в 80%. На выживаемость и рецидивы влияют новообразования более 4-х см, наличие инвазии в оболочке яичка. Рецидивы происходят с частотой – 15-20%. Чаще рецидивируют поддиафрагмальные лимфоузлы. В 70% случаев больным проводят только лучевую терапию после рецидива. Тогда их количество снижается у 80% пациентов, остальным 20% проводится химиотерапия при раке яичка.
При 1-й стадии семиномы выживают 97-100% пациентов, хотя рецидивы в течение 2-х лет возникают у 70% больных после проведенной орхифуникулэктомии. Через 6 лет – у 7% пациентов после начала лечения. Больного будут наблюдать в течение 10 лет.
- химиотерапией:
— частота рецидивов при химиотерапии с применением Карбоплатина и при лучевой терапии практически одинаковая. Проходит 3 года до того, как они могут наблюдаться. Поэтому применяют адъювантную химиотерапию с Карбоплатином в качестве альтернативы облучения, поскольку она снижает рецидивирование.
Семиномные опухоли II стадии (IIА и IIВ) — лечение
На 2-й стадии семиномы (А и В) применяют:
- лучевую терапию с дозой облучения 30 Гр (для стадии 2А) и 36 Гр (для стадии 2В). Включается ипсилатеральная подвздошная зона. При стадии 2В – метастатический лимфатический узел, включая зону безопасности – 1,0-1,5 см. При этом выживаемость без рецидива в течение 6 лет составляет 95% (стадия 2А) и 89% (стадия 2В). При раке яичка прогноз общей выживаемости на 2-й стадии может достигнуть 100%.
- химиотерапию:
- схему ВЕР (3-й курс) или ЕВ (4-й курс) проводят для лечения новообразования 2В стадии, как альтернативу облучения. Прогноз выживания хороший;
- спасительную химиотерапию с применением платиносодержащих схем проводят в 50% случаев: при рецидивах и малом эффекте первой химиотерапии;
- основными схемами химиотерапии являются:
- PEI VIP (4 курса) с применением Цисплатина, Ифосамида, Этопозида;
- VelP (4 курса) с применением Винбластина, Цисплатина и Ифосамида.
Проведение дальнейшего наблюдения за пациентами
В дальнейшее наблюдение (не менее 6 раз в первый год, 4-х раз на второй год, 3-х раз на 3-1 год, 2-х раз в течение 4-5 лет жизни и не менее 1 раза в течение 6-10 лет жизни) после химии и облучения при семиноме I, IIA-IIB стадий входит проведение:
- клинического обследования;
- рентгенографии грудной клетки;
- исследования крови на уровень маркеров;
- КТ полости брюшины, таза и грудной клетки;
- УЗИ органов брюшной полости.
Несеминомные опухоли I стадии – лечение
При несеминомных опухолях половой железы 1-й стадии возможно появление субклинических метастазов и рецидивов после проведения орхифуникулэктомии при сосудистой инвазии в первичном новообразовании собственными опухолевыми клетками. Если присутствует сосудистая инвазия и уровень пролиферации более 70%, а клеточный состав образования более 50% идентичен с эмбриональной карциномой, метастатические поражения составляют 64%, что относится к группе высокого риска.
Если нет инвазии и прорастания опухоли в зону влагалищной оболочки яичка, то эти больные входят в группу меньшего риска.
На 1-ой стадии несеминомы проводят:
- химиотерапию:
- при невозможности наблюдать больного с низким риском, ему проводят нервосберегающую забрюшинную лимфаденэктомию или 2 курса химии по схеме ВЕР (с применением Ципластина, Блеомицина и Этопозида). При выявлении метастатических поражений лимфоузлов во время операции, больному назначается адъювантная химиотерапия, 2 курса по схеме ВЕР с применением Ципластина, Блеомицина и Этопозида;
- при плохом прогнозе больным активно лечат онкологию неоадъювантной химией — 2-мя курсами по схеме ВЕР с применением Ципластина, Этопозида и Блеомицина.
- операцию – нервосберегающую лимфаденэктомию (при невозможности провести химиотерапию) или наблюдают за пациентом и проводят оперативное лечение при появлении рецидивов.
В первый год наблюдения рецидивы выявляются в 80% случаев, на второй год – 12%, на третий – 6%, на 4-5 годы – 1%, позднее они выявляются редко. Треть больных имеют серологические маркеры нормального уровня, в забрюшинном пространстве рецидивы возникают в 60%.
Несеминомные опухоли на II стадии– лечение
Назначается химиотерапия – 3 курса по схеме ВЕР с применением Циспластина, Этопозида и Блеомицина.
При наличии несеминомных опухолей стадий 2А и 2В и повышенном уровне серологических маркеров онкологию лечат в связи с группами прогноза.
Если умеренный и хороший прогноз, больным проводят 3-й или 4-й курсы неоадъювантной химии по схеме ВЕР и удаляют резидуальную опухоль. Полную регрессию образования после химии не удается достичь 30% пациентов. Поэтому им проводят забрюшинную лимфаденэктомию.
Если больные оказываются от химии на первом этапе, им назначают нервосберегающую забрюшинную лимфаденэктомию и еще 2 курса адъювантной химии по схеме ВЕР, если выявлено метастатическое поражение лимфоузлов.
Важно знать. На первом этапе проводится химиотерапия в зависимости от групп прогноза и в соответствии с классификацией IGCCCG, по 3-му или 4-му курсу по схеме ВЕР, что эффективнее по сравнению с PVB (применением Ципластина, Винбластина и Блеомицина) при лечении больных с наличием распространенных форм болезни. Препарат по трехдневной схеме более токсичен.
Если прогноз плохой, тогда назначают 4 курса химии по схеме ВЕР. На 4-ом курсе схемы PEI лечение проводят Цисплатином, Этопозидом и Ифосамидом с таким же эффектом, но с большей токсичностью. Прогноз – выживаемость 45-50% в течение 5 лет. Высокие дозы препаратов на улучшение результатов не влияют. Несеминомы излечиваются – на 70% при диагностировании, например, хориокарциномы или эмбрионального рака. Тератому и желточный мешок вылечить легче.
Рак яичек III и IV стадий – лечение
На III и IV стадиях применяют комбинированную химиолучевую терапию. Если определены одиночные массивные метастазы – применяют лучевую терапию. В случае множественных метастазов выполняется химиотерапия. Ее назначают и для необходимого быстрого эффекта лечения анурии или олигурии, поскольку забрюшинные метастазы сдавливают мочеточники. Подобные случаи требуют назначения ударных доз (по 100-120 мл) препарата Сарколизина.
Лечение семиномы на 3 и 4 стадии злокачественного процесса
Если выявлена типичная семинома, то на этих стадиях забрюшинная лимфаденэктомия не проводится, поскольку достаточный эффект получают от лучевой терапии и применения противоопухолевых средств.
Если первичная опухоль будет неоперабельной, или больной откажется от операции, тогда также будет назначена лучевая терапия при условии отсутствия:
- тяжелого общего состояния пациента за счет обширной диссеминации опухоли;
- кахексии – сильной потери веса;
- выраженной анемии (малокровия);
- лейкопении – снижения уровня лейкоцитов в крови.
Дистанционная лучевая терапия мегавольтными источниками ионизирующего излучения используется при облучении тканей большого объема. Назначают на 4-5 недель суммарную очаговую дозу – 3000-4000 рад (30-40 Гр). Для паллиативного (симптоматического) лечения, дающего временное облегчение, назначают суммарную очаговую дозу – 2000-3000 рад (20-30 Гр).

Лечение рака яичек с применением лучевой терапии
Осложнения после облучения проявляются:
- лейкопенией;
- нарушением функции желудка и кишечника;
- хронгастроэнтероколитом;
- лучевым нефросклерозом (если облучались почки).
Из противоопухолевых средств лечение семиномы поздних стадий проводят Сарколизином и Циклофосфаном. Химиотерапию проводят 2 года курсами по одному разу в 3-4 месяца.
При выявлении сперматоцитной и анапластической семиномы лечение проводится, как при наличии опухоли яичка — дисгерминомы (эмбриональной карциномы), поскольку эти виды семиномы резистентны (устойчивы) к препаратам и облучению.
Выживаемость в течение 5 лет при типичной семиноме 3-4 стадий составляет около 58%, при анапластической семиноме 1-2 стадий – 96-87% в течение 5-10 лет. Если при 3-4 стадиях снижается хорионический гонадотропин после облучения или химии – прогноз утешительный, при его повышении – прогноз будет неблагоприятным.
В ведущих клиниках при наличии метастазов в забрюшинных лимфоузлах на 3-4 стадии семиномы проводят прогрессивную индукционную химиотерапию, комбинируя режимы ЕР и ВЕР по 4 курса каждые 3 недели. Предварительно орхидэктомией удаляется яичко, а также метастазы в лимфоузлах или легких.
При возвращении рака после удаления яичка проводится внутривенная адъювантная химиотерапия амбулаторно трехнедельными циклами, которые назначают в зависимости от реакции больного на лекарства и степени распространения рака и метастазов. Проводят 3-4 цикла ВЕР. При высоком уровне онкомаркера – количество циклов препаратов Блеомицина, Этопозидпа и Цисплатина увеличивают.
При проблемах с дыханием от вводимого блеомицина, тогда проводят 4 цикла химии ЕР с этопозидом и цисплатином или ВЕР. Если ВЕР малоэффективен и рак снова вернулся, то могут назначить следующие комбинации препаратов химии:
- PEI (с Цисплатином, Этопозидом, Ифосфамидом);
- VIP, TIP (с Паклитакселом (Таксолом), Ифосфамидом, Цисплатином);
- VeIP (с Винбластином, Ифосфамидом, Цисплатином).
При высоких дозах препаратов в зарубежных клиниках у пациентов берут до химии стволовые клетки крови и замораживают, поскольку погибают клетки костного мозга. После курсов химии клетки возвращают больному, т.е. проводят аутологичную трансплантацию стволовых клеток костного мозга. Хотя такое интенсивное лечение рака считается еще не до конца изученным.
Практикуется за рубежом лучевая терапия семиномы при распространении рака на забрюшинные лимфоузлы. Ее проводят по средней линии живота короткими сессиями ежедневно в течение 5 дней, при курсе 2-3 недели.
Лечение несеминомы на поздних стадиях заболевания
На 3-4 стадиях несименомы удаляют яичко и назначают химию. Комбинируют Блеомицин, Этопозид и платину (по схеме ВЕР) или Этопозид и платину (по схеме ЕР). После нее делают операцию по удалению остатков раковых клеток в лимфоузлах в легких или задней части живота. Также проводят удаление метастазов в легких.
Герминальные немеминомные опухоли 3-4 стадии с забрюшинными метастазами более 5 см лечат индукционной химиотерапией по 3 курса ХТ (схема ВЕР) или 4 курса по схеме ЕР.
При повторной химиотерапии назначают:
- Этопозид и Ифосфамид (эффект 10-20%), как монохимию;
- комбинации по схеме ЕР (42%);
- PEI (с Ифосфамидом, Цисплатином, Этопозидом), полная регрессия составляет — 33%;
- VeIP (с Цисплатином, Винбластином, Ифосфамидом), полная регрессия — 52%.
Если при первичной химии у больных имеется резистентность к Циспластину и появился второй рецидив, используют химию высокими дозами и последующую аутотрансплантацию костного мозга.
Если после химии сохраняются солитарные и единичные опухолевые очаги, тогда применяют операцию. Часто проводится резекция легких, чтобы удалить оставшиеся легочные метастазы, и медиастинальная лимфаденэктомия. Несли обнаружено несколько зон с метастазами, выполняют симультанные операции для одномоментной коррекции двух и более органов с наличием разных заболеваний. Положительный прогноз после удаления всех очагов опухоли и метастазов – 39%.
После применения всех способов лечения у больных могут развиваться осложнения в виде сердечно-сосудистых заболеваний, периферической нейропатии, гематологических осложнений, снижения фертильности и появления других видов новообразований.
Информация! Стандартная индукционная химиотерапия может спасти 6-13% пациентов, высокодозная – 40%. При включении Циспластина не полностью вылечивается рак в 15-30%. Поэтому медицина ищет новые схемы и оптимальные режимы лечения рака яичек.
Вывод! Для предупреждения рака яичка необходимо своевременно устранять крипторхизм, предупреждать травмы мошонки, исключать облучение гениталий, самостоятельно пальпировать мошонку и обращаться при обнаружении уплотнений, припухлости или любого новообразования к врачу для назначения раннего лечения.
Видео на тему: как провести самообследование на рак яичек?
Будьте здоровы!
Автор: Иванов Александр Андреевич, врач общей практики (терапевт), медицинский обозреватель.





Добавить комментарий